Butna kost ( femur s. os femoris ) je najveća i najduža kost čovečijeg skeleta. Nalazi se u predelu buta, te ima ulogu da prenosi težinu tela sa karlične kosti na golenjaču. Posmatrana u prirodnom položaju, ova kost je postavljena koso naniže i unutra, pošto su gornji delovi obe, tj. desne i leve butne kosti razdvojeni međusobno širinom male karlice, dok su njihovi donji delovi, naprotiv, bliži jedan drugome tako da se unutrašnje strane oba kolena dodiruju.
Na butnoj kosti opisujemo sledeće delove:
- telo ( corpus femoris );
- gornji okrajak ( extremitas superior);
- donji okrajak ( extremitas inferior ).
Telo butne kosti ( corpus femoris s. ossis femoris ) je dugačko, ispupčeno napred i upravljeno koso naniže i unutra. Radi lakšeg opisivanja kažemo da je približno trostrano prizmatično, tako da na njemu razlikujemo tri strane ( prednju, spoljašnu i unutrašnju ) i tri ivice ( spoljašnju, unutrašnju i zadnju ). Dok su spoljašnja i unutrašnja ivica zaobljene i nejasne, dotle je zadnja ivica veoma jasno izražena i naziva se hrapava linija ( lenea aspera).
Gornji okrajak (extremiras superior) butne kosti zaklapa sa telom tup ugao a sastoji se iz sledećih delova:
- glava butne kosti ( caput femoris )
- vrat butne kosti ( collum femoris )
- veliki trohanter ( trochanter major )
- mali trohanter ( trochanter minor)
Mesto spoja gornjeg okrajka i tela butne kosti označeno je kao hirurški vrat (collum chirurgicum ).
Donji okrajak ( extremitas inferior ) butne kosti masivniji je od gornjeg okrajka i prenosi težinu tela sa butne kosti na golenjaču. Sastoji se iz dva masivna koštana ispupčenja nazvana spoljašnji i unutrašnji kondil (condylus lateralis et medialis ). Gornji okrajak ulazi u sastav zgloba kuka ( art. coxae ), dok donji pripada zglobu kolena ( art. genus ).
Vrat butne kosti ( collum femoris ) pruža se koso, naniže i upolje od glave prema telu butne kosti. Osovina vrata i osovina tela butne kosti zaklapaju međusobno tup ugao ( tzv. „kolodijafizni ugao“ ) koji prosečno iznosi oko 125° (120-130°). Ovaj ugao olakšava izvođenje pokreta u zglobu kuka i obično je veći u muškaraca nego u žena (zbog širine male karlice). Vrat je širi prema telu nego prema glavi butne kosti, a u svojoj sredini je najuži. Spljošten je od spreda unazad pa ima dve strane ( prednju i zadnju ).
Prednja strana je zaravnjena i ograničena spolja hrapavom međutrohanteričnom linijom ( linea intertrochanterica ) koja se pruža koso, naniže i unutra, od vekikog ka malom trohanteru, ali ne doseže do njega. Na pomenutoj liniji pripaja se zglobna čahura ( capsula articularis ) zgloba kuka, a prema njenim krajevima – delovi bedrenobutne veze ( lig. Iliofemorale). Zadnja strana vrata je nešto duža od prednje, a njen spoj sa telom butne kosti označen je spolja međutrohanteričnim grebenom ( crista intertrochanterica).
Crista intertrochanterica , kao i istoimena linija, pruža se koso naniže unutra od velikog ka malom trohanteru, ali je znatno jače izražena i ispupčena. Na srednjem delu ovog glatkog i zaobljenog grebena pripaja se četvrtasti mišić ( m.quadratus femoris ).
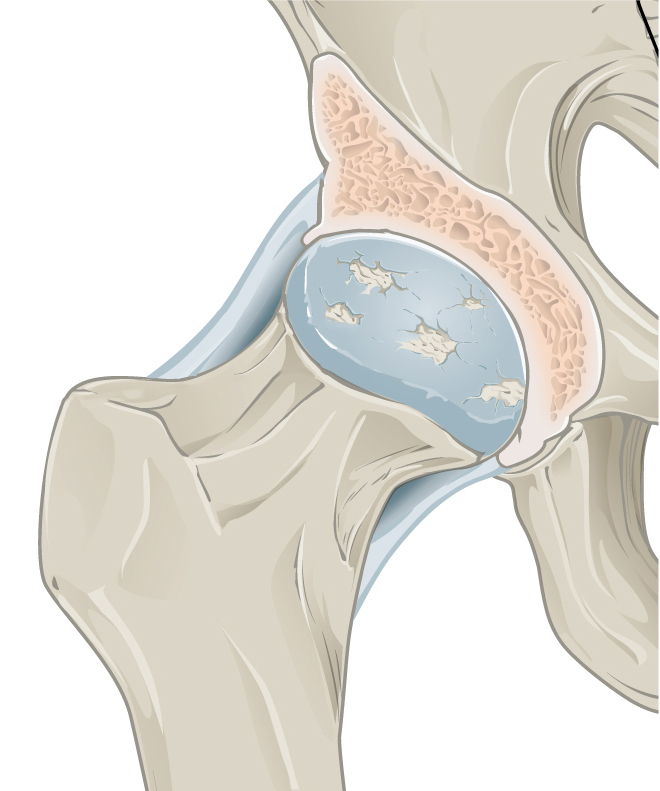
Anatomija zgloba kuka
Zglob kuka (art. coxae ) povezuje donji ekstremitet sa karlicom, odnosno, gornji okrajak butne kosti sa karličnom kosti ( os coxae). Zglobne površine (facies articulares) ovog zgloba su glava butne kosti (caput femoris) i zglobna čašica karlične kosti ( acetabulum). Zglobni deo acetabuluma je polumesečasta zglobna površina (facies lunata ). Obe zglobne površine prekrivene su zglobnom hrskavicom (cartilago articularis ). Zglobna kapsula ( capsula articularis ) obuhvata pomenute zglobne površine i ona se kao i kod ostalih zglobova sastoji iz dve opne, spoljašnje-fibrozne i unutrašnje-sinovijalne. Fibrozna opna pripaja se na butnoj kosti i to napred na samoj intertrohanteričnoj liniji, a pozadi na jedan poprečan prst s unutrašnje strane u odnosu na međutrohanterični greben. Prema tome, ne samo glava butne kosti nego i ceo anatomski vrat, nalazi se u zglobnoj šupljini, što je značajno za ovu temu.
Prelom glave i vrata butne kosti je artikularni prelom pa kako oni nemaju periost, to stvaranje kalusa može ići samo endostalnim putem, a brzina stvaranja kalusa na ovaj način je u tesnoj zavisnosti od vaskularizacije. Kapsularni krvni sudovi mogu biti izmenjeni ne samo usled sopstvene aterioskleroze već i zbog jake fibrozne degeneracije kapsule koja je dosta čvrsta kod starih ljudi.
Prelom vrata butne kosti
Od svih preloma butne kosti, najviše hirurških, medicinskih, socijalnih i ekonomskih teškoća i problema stvaraju prelomi vrata butne kosti i njenog gornjeg okrajka, tzv. prelomi kuka. Ukupan broj ovih preloma 1950.godine bio je 1.660.000, a za 2050. godinu se očekuje 6.260.000. Prva saznanja o prelomu vrata butne kosti potiču još od Hipokrata, a prva uputstva o lečenju dao je Ambroiseou Parẻu 1572.god. Prva objavljena knjiga koja tretira ovu problematiku objavljena je 1823.god. autora Sir Astley Paston Cooper-a.
Incidenca
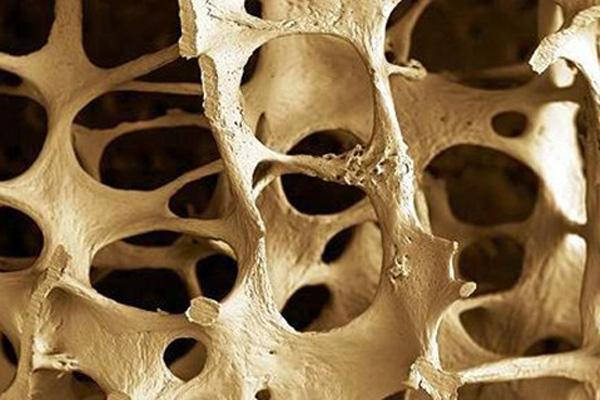
Prelom vrata butne kosti češće nastaje dejstvom indirektnih sila nego dejstvom direktnih na kuk. Prelomi su češći kod starijih osoba gde su nastale artroze ili je došlo do osteoporotičnog oštećenja kostiju ( smanjenje mineralne koštane gustine – BDM -bone mineral density- ), tako da i male traumatske sile izazovu prelome gornjeg okrajka butne kosti. Koksartroza je jedno od četiri najčešća reumatska oboljenja. Prelomi kod mladih ljudi nastaju dejstvom vrlo snažne traumatske sile kao one koju stvara saobraćajni udes. Takve iste sile kod mlađih od 15 godina starosti izazivaju epifiziolizu gleve butne kosti.
Ishrana deficitarna kalcijumom, vitaminom D, dugotrajna upotreba pojedinih lekova, nikotina, alkohola i dr., faktori su rizika za učestaliju pojavu preloma vrata butne kosti.
Etiologija
Etiološki razlikujemo dva mehanizma preloma vrata butne kosti. Jedan mehanizam nastaje dejstvom mehaničke sile, padom i udarcem, u predeo trohantera butne kosti. Ovaj prelom se često naziva i abdukcioni prelom vrata butne kosti i uglavnom se sreće kod starijih ljudi.
Drugi mehanizam je pad na stopalo ili udarac u predelu flektiranog kolena po čašici. Tako se glava butne kosti giljotinira o ivicu acetabuluma i ova se fraktura naziva adukcionom i češća je kod mlađih ljudi.
Patoanatomski nalaz
Ova vrsta povrede spada u tzv. zglobne frakture jer se kapsula acetabuluma pripaja na bazi trohanternog masiva, pa se zbog toga ceo vrat i glava nalaze u ovom zglobu ( articulatio coxae ).
Prelomna linija koja nastaje u visini nekadašnje epifizne ploče naziva se transcervikalni prelom i najnepovoljniji je za neoperativno lečenje, dok je bazocervikalni prelom, gde je prelomna linija u blizini velikog trohantera ili blizu kapsularnog pripoja, najbolji za prognozu u lečenju preloma vrata butne kosti.
Rentgenološki nalaz
Neophodno je uraditi Rö snimak karlice ili kuka u AP poziciji, kao i dva kosa snimka ( pod uglom od 45° ). I pored ova dva snimka dosta često je teško orjentisati se o mestu frakturne linije jer linija preloma može biti i spiralna. Nije jednostavno ni da se na rendgentskom snimku u AP poziciji utvrdi veći broj sitnih fragmenata koji su često dejstvom mehaničke sile nabijeni jedan u drugi. Zato je potrebno imati dobar snimak i iskustvo, pa učiniti i profilne snimke da bi se donela tačna dijagnoza.
Klasifikacija preloma
Do sada su opisane i ponegde prihvaćene različite klasifikacije preloma vrata butne kosti od strane brojnih autora: Pouwels, 1932., Böhler, 1938., Linton, 1944., Boyd, 1953., Garden, 1953., Műller i saradnici, 1990., itd.
Klasifikacija po Pouwels-u
Frakturna linija u predelu vrata i glave butne kosti može graditi različiti ugao sa horizontalnom linijom koja prolazi kroz acetabulum. Ovo je prvi primetio F. Pauwels i 1932. godine dao podelu ovih preloma vrlo značajnu za lečenje i prognozu. Tako imamo Pauwels I ako je ugao do 30°, Pauwels II ako je ugao do 50°, i Pauwels III ako je ugao iznad 50°. Ukoliko je ovaj ugao 70°, to je za lečenje prognostički najgori slučaj. Pauwels III prelom pokazuje angulaciju od 90° u antero-posteriornom planu. Kod ovih preloma, gornji deo frakturne linije uvek završava u prelaznoj zoni između hrskavičavog dela glave i gornjeg dela vrata femura, vrlo su nestabilni i često dovode do oštećenja epifizarnih krvnih sudova koji ishranjuju glavu femura. Posledica toga je avaskularna nekroza glave femura.
|
Pouwels I |
~30° |
|
Pouwels II |
~50° |
|
Pouwels III |
>50° |
Kod preloma tipa IV po Garden-ovoj klasifikaciji, rizik za nastanak avaskularne nekroze glave femura je mnogo veći u odnosu na ostala tri tipa preloma.
Aspekti napomenutih klasifikacija po potrebi mogu poslužiti za donošenje pravilne odluke o modalitetu operativnog lečenja preloma vrata butne kosti - osteosintezom ili artroplastikom kuka.
Klinička slika
Klinička slika je bazirana prvo na anamnestičkim podacima koje daje sam bolesnik. Kod starijih ljudi dobijamo obično podatak da je povređeni pao na ravnu podlogu, osetio jak bol u predelu kuka i nije više mogao da hoda ili da se digne sa poda. Kod mladih bolesnika to je obično teška saobraćajna nesreća u kojoj je učestvovao i zadobio povredu, padovi sa visine na stranu ili jak udarac u predelu kuka. U oba slučaja noga je u spoljašnjoj rotaciji, koja najčešće ne prelazi 45°, jer jaka kapsula drži prelomljene fragmente. Noga je kraća, što se jednostavno utvrdi merenjem od pupka do medijalnog maleolusa. Postoji otok i osetljivost povrećene noge na dodir. Noga je još u adukciji u odnosu na karlicu. Pored bola imamo i prisustvo funkcionalne nemoći, koja je kod nedislociranih fraktura ( Garden I i II ) bez spoljašnje rotacije stopala. Moguća je pojava udruženih neurovaskularnih povreda sa krvarenjem. Pojava ekhimoza je znak da je fraktura nastala pre 3-7 dana. Povređeni leži na podlozi miran, moguće su pojave krepitacija ali na njima ne treba insistirati jer postoji opasnost od naknadnog povređivanja okolnih struktura oštrim fragmentima. Bolesnik može biti bled, sa ubrzanim i slabo punjenim pulsom, i lako oznojen. Ovi simptomi ukazuju da postoji opasnost od nastupanja šoka koji se može razviti zbog same traume, jakog bola, krvarenja ili prethodno postojećih oboljenja.
Lečenje
Kod pacijenata sa ovom vrstom preloma, potrebno je utvrditi ciljeve koje treba da postignemo lečenjem:
- rana mobilizacija pacijenta;
- pronaći metodu kojom ćemo brzo povratiti funkcionalnost organizma na stanje koje je postojalo pre povrede ili približno kao pre povrede.
Da bismo to odredili potrebno je da saznamo kakve je fizičke aktivnosti pacijent bio sposoban da izvodi pre nego što je zadobio prelom, njegov životni i kognitivni status pre povrede, da li živi sam ili sa porodicom. U tom smislu ocene funkcije kretanja u prostoru su od ključnog značaja. Na osnovu ocene očuvanosti funkcije kretanja, moguće je izvršiti podelu na četiri kategorije. U prvu grupu spadaju oni koji su se nesmetano kretali bez pomoći u kući i van nje. U drugoj grupi su bili pacijenti koji su bili samostalni samo u kući. Treća grupa obuhvata one koji se ni u kući ni van nje nisu mogli samostalno kretati. U četvrtu grupu se ubrajaju osobe u invalidskim kolicima koji su bili u mogućnosti da pređu iz kolica u krevet. Na osnovu ovoga, kao i procene opšteg stanja i udruženih bolesti (komorbiditet), moguće je utvrditi koju će lekar metodu sprovesti kod povređenog.
Lečenje se može sprovesti dvema metodama:
- neoperativna i
- operativna.
Lečenje preloma vrata i glave butne kosti bez pomeranja fragmenata je neoperativno i tu spadaju prelomi Pauwels I, Garden I i II. U ovim slučajevima se primenjuje samo mirovanje u postelji uz trakciju ekstremiteta koja održava poziciju u trajanju od 6 nedelja. Kod ovih preloma nije dozvoljen oslonac na nogu pre 4 meseca. Za ostale prelome je neophodno hirurško (operativno) lečenje koje ima nekoliko varijanti.
Operativno ( hirurško) lečenje
Operativno lečenje započinjemo onada kada na kontrolnim rendgentskim snimcima ustanovimo sledeće pojave:
- Najmanji znak pomeranja fragmenata;
- Opšte stanje bolesnika zahteva brzo uključivanje u aktivnost (predkardiopulmonalne komplikacije);
- Prisustvo osteoporoze (to je prognostički vrlo loš znak u smislu stvaranja endostalnog kalusa);
- Starost ili osobe starije životne dobi. NJih treba operativno lečiti i to najčešće ugradnjom subtotalne proteze kuka;
- Pauwels II i III kao i Garden III i IV treba odmah operativno lečiti, jer nam iskustvo pokazuje da neće doći do konsolidacije prelomljenih fragmenata, pa ne treba čekati da prođe 2-3 meseca od preloma. Takođe treba lečiti operativno bolesnike od Parkinsonove bolesti ili onih koji imaju hemiparezu.
Prelomi koji se trebaju operativno zbrinuti ne smatraju se urgentnim traumatološkim stanjem, sem u slučaju otvorenih preloma. Uglavnom ove pacijente treba zbrinuti u roku od 48-72 časa, jer što se više odlaže povećava se postoperativni mortalitet. U preoperativnoj pripremi treba popraviti ostale bolesti kod pacijenta. Osnovni cilj operativnog lečenje jeste da se povrati preoperativna mobilnost pacijenata što je brže moguće i osposobe za samostalni hod.
Ostali ciljevi hirurškog lečenja su stabilna fiksacija anatomski reponirane frakture. "Prelomim plantat kompleks" i njihova čvrstina i stabilnost zavise od sledećih pet činjenica, a to su:
- Kvalitet kosti;
- Tip preloma ( stabilni ili nestabilni);
- Anatomske repozicije fragmenata;
- Tip (dizajin) implatanta;
- Pozicija (mesto) postavljanja implantanta.
Na prva dva činioca ne može da se utiče, dok na ostale mora da se obrati maksimalna pažnja.
Lečenje osteosintetskim materijalom
Operativno lečenje, to jest, krvava repozicija preloma je fiksacija polomljenih fragmenata osteosintetičkim materijalom. Kod ove vrste preloma radi se takozvana unutrašnja fiksacija koja podrazumeva privremenu ili trajnu ugradnju u ljudsko telo nekog stranog materijala, tj. implantat. Materijal za unutrašnju fiksaciju predstavlja posebnu leguru na bazi titanijuma, nerđajućeg visoko prečišćenog čelika ili kobalt-hrom-molibdena a obično se označava kao osteosintetski materijal. Kod unutrašnje fiksacije se ništa ne nalazi van tela što u odnosu na spoljašnju fiksaciju ima prednost jer nije potrebno da se kao kod spoljnog fiksatora povremeno vrši previjanje oko klinova ili žica koje izlaze iznad nivoa kože a u cilju sprečavanja infekcije na tim mestima.
Fiksaciju fragmenata je moguće postići spongioznim Műllerov-ovim zavrtnjima ili implatacijom endoproteze kuka. Krajem pedesetih godina prošlog veka Austin-Moore i Thompson su dizajnirali implantate za delimičnu artroplastiku kuka čime je započela nova era u lečenju oboljenja i preloma kuka. Veliki i burni napredak u modernizaciji implantata u ovoj oblasti ortopedske hirurgije definisao je ulogu parcijalne artroplastike kao metode za lečenje preloma vrat butne kosti u starijoj populaciji. Opsežna istraživanja zasnovana na multicentričnim međunarodnim studijama kao i skoro poluvekovno iskustvo u njenoj primeni takođe su definisali i principe ove metode koji su prihvaćeni na svetskom nivou kao doktrina.
Smith-Paterson-ov klin se upotrebljava za fiksaciju prelomljenih delova vrata butne kosti. Ima trobridni oblik sa centralnim kanalom koji služi za žicu vodilju. Vrh trobridnog klina je zašiljen, dok je suprotni kraj okruglog oblika i nazubljen, jer se tim delom klin može pričvrstiti za metalnu pločicu. Ova vrsta osteosintetskog materijala u kombinaciji sa pločicom može da se koristi kod preloma vrata i trohantera butne kosti.
Ugaone ploče se izrađuju u različitim uglovima između klina i dela za postraničnu fiksaciju. U ovom slučaju najčešće se koristi ugaona ploča od 130°.
Artroplastika kuka
Artroplastika ( grč. Árthon- zglob i plastike- plastika ) je metod u ortopedkoj hirurgiji kojim se morfološki i funkcionalno menjaju, zamenjuju ili remodeluju zajedničke površine zgloba primenom implantata od veštačkih materijala, obično metala i drugog materijala otpornog na zamor, sa visokom korozivnom otpornošću. Zglobne površine moraju biti sveže obložene materijalom sa malim koeficijentom trenja i malom brzinom habanja.
Artroplastikom se u suštini vrši zamena delova ili celog bolesnog zgloba novim veštačkim zglobom odnosno zglobnom protezom (endoprotezom) koja zamenjuje bolesni zglob u strukturnom i funkcionalnom pogledu. Artroplastikom ugrađena endoproteza može da bude:
- Totalna (TEP- totalna endoproteza, kada se menjaju oba dela zgloba, i glava butne kosti u acetabulum).
- Parcijalna (PEP- parcijalna endoproteza kada se menja samo jedan deo zgloba).
Najčešće korišćena metoda u artroplastici kuka je totalna zamena zgloba - operacija kuka.
Po nekim studijama totalna artroplastika kuka bi bila optimalna metoda operativnog lečenja dislociranih preloma vrata butne kosti kod pacijenata do 75 godina života, u relativno dobrom opštem stanju, dok bi parcijalna artroplastika kuka predstavljala bolje rešenje za starije pacijente, preko 75 godina života, sa očekivanim kraćim životnim vekom. Obe pomenute metode operativnog lečenja potencijalno omogućavaju brz postoperativni oporavak i dobar funkcionalni rezultat. S druge strane, primenom ovih metoda operativnog lečenja, izbegnuta je mogućnost nezarastanja preloma i avaskularne nekroze gleve butne kosti, kao mogućih komplikacija nakon operativnog lečenja metodama osteosinteze. Prednosti parcijalne artroplastike kuka u odnosu na totalnu artroplastiku kuka ogledaju se u tome da se radi o operaciji koja je jednostavnija i vremenski kraćeg trajanja, manji je intraoperativni gubitak krvi, manja je mogućnost luksacije endoproteze postoperativno, a mora se uzeti u obzir i da su bolnički troškovi manji. Nedostatak parcijalne artroplastike kuka je moguća erozija acetabuluma, sa pretećom protruzijom u kasnijem toku, što ograničava dugotrajniji uspeh ove metode operativnog lečenja i realno pevećava mogućnost revizione operacije. Operacija totalne artroplastike kuka je tehnički složenija,vremenski duže traje, intraoperativni gubitak krvi je veći, kao i bolnički troškovi, a luksacija endoproteze u postoperativnom toku je češća komplikacija u komparaciji sa parcijalnom artroplastikom kuka.
Imajući u vidu činjenicu da su dislocirani prelomi vrata butne kosti najčešći u starijoj populaciji, kao i dokazane prednosti u odnosu na totalnu artroplastiku kuka, parcijalna artroplastika kuka bi bila metod izbora u operativnom lečenju starijih pacijenata, preko 75 gdina života, sa povišenim perioperativnim rizikom. Međutim u pacijenata sa dislociranim prelomom vrata butne kosti i već prisutnom artrozom kuka, te u pacijenata do 75 godina života sa ovom vrstom preloma, koji zahtevaju visok nivo aktivnoti u višegodišnjem postoperativnom periodu, totalna artroplastika kuka bi imala prednost kao metoda izbora u operativnom lečenju. Totalna artroplastika kuka u lečenju dislociranih preloma vrata butne kosti daje i bolje funkcionalne rezultate, što bi takođe govorilo u prilog izbora ove metode u lečenju mlađih pacijenata.
Pacijenti sa ugrađenim veštačkim zglobom danas žive potpuno normalan život, mogu da se bave svim životnim aktivnostima bez ikakvih ograničenja, čak i profesionalnim sportom. Jedino sto im se ne savetuje jeste bavljenje kontaktim sportovima i rizičnim zanimanjima, gde su padovi očekivani pa postoji rizik od oštećenja implantata koji su ipak ranjiviji od zdravih zglobova.
Implatacijom endoproteza se odmah otklanja bol, bolesnik se brzo diže iz postelje (već posle 7 dana) i dozvoljava se oslonac na nogu posle druge nedelje.
Komplikacije
U odnosu na to da li su komplikacije nastale pre, u toku ili nakon operativnog zahvata, one se mogu podeliti na:
- Preoperative komplikacije;
- Intraoperativne komplikacije;
- Postoperativne komplikacije.
Nepotrebno dugi intervali pre same operacije ili odlaganje iste, povećavaju rizik za nastanak komplikacija, uključujući venske tromboze, plućne komplikacije, infekcije urogenitalnog trakta, infekcije kože, slom nervnog sistema i drugo. To su preoperativne komplikacije.
U intraoperativne komplikacije spadaju pre svega oštećenja koja nastaju u toku operativnog rada kao što su: povreda krvnih sudova, povrede okolnih mišićnih struktura, intraoperativna kominucija preloma, neadekvatno postavljanje implatanata, intraoperativna hipotenzija i drugo.
Postoperativne komplikacije nakon preloma vrata butne kosti su najčešće i mogu se podeliti na:
- Sistemske ( kardiopulmonalne, urinarne, gastrointestinalne, neurološke);
- Lokalne.
U lokalne komplikacije koje nastaju mogu se svrstati aseptična nekroza glave butne kosti i pseudoartroze. Nastaju iz tri osnovna faktora: 1) vaskularni; 2) mehanički i 3) zbog osteoporoze. Nastanak pseudoartroze („lažni zglob“) vrata butne kosti je komplikacija koju možemo samo operativno lečiti. Postoperativna nekroza glave butne kosti se sreće posle nekoliko meseci od preloma, a javlja se kao posledica ishemije koštanog tkiva zbog tromboze krvnih sudova ili njihove kompresije.
Infekcija operativnog mesta nakon ugradnje endoproteze kuka metodama parcijalne i totalne artroplastike može se klasifikovati na osnovu vremena i pretpostavljenog mehanizma nastanka na:
- Ranu infekciju-akutnu ili I stepen po Fitzgerald-ovoj klasifikaciji. Uključuje pojavu infekcije operativnog mesta u periodu kraćem od mesec dana nakon ugradnje endoproteze (odnosno u roku od 3 meseca po Fitzgerald-ovoj klasifikaciji).
- Odloženu ili kasnu infekciju-hroničnu ili II stepen po Fitzgerald-ovoj klasifikaciji, odnosno pojava infekcije operativnog mesta nakon više od 3 meseca od artroplastike.
Artrodeza kuka je poslednja operativna mogućnost u rešavanju svih komplikacija preloma vrata i glave butne kosti.
Rehabilitacija i fizikalna terapija
Rehabilitacija bolesnika kao i povređenog ekstremiteta započinje zapravo od samog dolaska u bolnicu. Samo adekvatna i u pravo vreme sprovedena rehabilitacija dovešće do potpunog uspeha operacije i lakšeg postoperativnog oporavka obolelih. Priprema bolesnika sa gledišta fizikalne medicine je vrlo kompleksna, raznolika i veoma važna za konačan uspeh lečenja.
Nakon izvršene artroplastike, zarad uspešne rehabilitacije, značajna je saradnja između operatera i fizijatra. Jedan od bitnih faktora uspešne rehabilitacije jeste ispravan i adekvatan položaj ekstremiteta, što svakako zavisi od operativnog pristupa. Danas u praksi se srećemo sa dva: prednji po Smith-Patersen-u i zadnji po Moore-u. Sveukupno trajanje rane postoperativne fizikalne terapije u bolnici je 3-4 nedelje. Nakon toga se bolesnik upućuje u centar. Postoperativna rehabilitacija kod pacijenata nakon urađene osteosinteze se ne razlikuje mnogo od pacijenata sa artroplastikom. Ovde su dopuštene vežbe abdukcije i addukcije već u samom početku. Do potpunog opterećenja ekstremiteta prođe i po nekoliko meseci.
Odmah nakon operacije se vrši pravilno pozicioniranje operisanog ekstremiteta, postavljanje abdukcionog jastuka i sprovođenje antidekubitalnog programa, elevacija operisane noge, vežbe dijafragmalnog disanja. Kasnije se započinje sa izometrijskim kontrakcijama za natkoleni i glutealni set mišića, klizanje pete operisane noge po podlozi, aktivno-potpomognute vežbe za jačanje fleksora abduktora i ekstenzora operisanog kuka u ležećem položaju, sedenje na ivici kreveta dva puta po 30 minuta i stajanje pored kreveta. Uz sve napomenute vežbe započinje se obuka hoda po ravnom uz pomoć „hodalice“, a posle toga i obuka hoda po ravnom uz pomoć dve potpazušne štake. Kineziterapijski se sprovode:
- Vežbe snage;
- Vežbe izdržljivosti;
- Vežbe koordinacije;
- Vežbe za povećanje obima pokreta;
- Vežbe balansa.
Posle druge postoperativne nedelje povećava se serija vežbi snage i izdržljivosti abduktora i ekstenzora operisanog kuka u ležećem položaju. Ugao fleksije operisanog kuka ne bi smeo da prelazi 50° u prvoj nedelji, 70° u drugoj i 90° do šeste postoperativne nedelje. Adukcija i unutrašnja rotacija ne treba da pređu središnju liniju kod zadnjeg i lateralnog hirurškog pristupa. Kod male grupe pacijenata koji nisu dobili dozvolu za operativno lečenje sprovodi se rehabilitacioni tretman na poseban način sa ciljem da se eliminiše nastanak komplikacija.
Cilj rehabilitacije je što ranija vertikalizacija pacijenata, sprečavanje komplikacija, vraćanje funkcije obolelog ekstremiteta na prethodni nivo, pre povrede, ili na bar približni nivo.
Povezani tekstovi:
Broj komentara: 4
Prijavite se
Dobro došli! Unesite svoje login podatke




Poštovani, htela bih da vas pitam za savet.Boli me na sredini butne kosti kao da na tom podrucju Postoji nesto.Bila sam na dopleru krvnih sudova nogu,nije rekao ništa za to.Budite ljubazni da me usmerite gde bih otisla. Nisam imala nikakav pad ili lom. Hvala
Postovani,14-12-2018god imala sam saobracajnu nesrecu i zadobila prelom butne kosti diagnoza S729Fractura femoris,pars non specificata diaphyseos l.sin.Operisana ugradjena sipka.OSteosynthesis femorisl.sin cum PFN long proRTG.ovo sam prepisala sa otpusne liste.Posle toga isla u banju Melenci na rehabilitaciju,i nastavila vezbe kuci godinu ipo dana.Noga mi je sad kraca za 1cm ali do pre dva meseca kretala sam se normalno radila terala biciklo nisam vise koristila nikakvo pomagalo.Dve ipo godine posle preciznije14-5-2021god poceli su bolovi u butini.doktorova diagnoza i terapija klinicki palpatorna bolnost u projekciji operativnog reza na mestu blejda otezano odize od podlogeLazarevic+levo na 45 stepeni NC uredan.RTGprelom levog femura saniran,pozicijaOSM uredna uz mogucu manju migraciju blejda lateralno terapija tbl Arcoxia 90mg 1x1 do 14 dana.Noga pocela jos jace da boli jako otezano krecanje pomocu staka nova terapija OHBa2 amp im na 2dan Diclofen amp 1x1 i.m osam dana Bensendin amp 1/2osam dana Bedokxin amp 1x1 osam dana. Danas je 5_6-2021 bolovi jos uvek veliki tesko se krecem i trazim pomoc i savet sta i gde dalje.Veliki pozdrav i nadam se dace mi neko odgovoriti i pomoci HVALA unapred.
Poštovani Dr. Miloše Trajkoviću, Moja majka 91 god , pre 40 dana pala je u kući preko izdignutog praga i polomila butnu kost, ne u delu zgloba i jabučice , već za malo ispod,- ukoso. Nisu je operisali zbog godina, mada je veoma vitalna i jake volje, već su samo stavili gips u obliku čizme koja je fiksirana za horizontalnu letvu da se noga ne bi uvijala dok leži na leđima. Imala je uobičajeni tretman protiv zgrušavanja krvi i sa ostalim lekovima, posle 21 dan skinuli smo gips, na novom snimku se vidi srastanje-tj formiranje kalusa, mesto preloma je uopšte ne boli,- nogu joj podižemo za 30 i malo više stepeni ,-butna kost normalno funkcioniše,- međutim, oseća bol ispod kolena u predelu tetiva i koleno može tek malo da savije kada je i zaboli inače je ne boli kad to ne uradi. Butina i koleno su malo manje otečeni nego u poćetku,-stavljali smo burov gel i pila je hemoral forte,-ali koleno je još prilično natečeno. Pitamo je da li je pala na leđa ili na stranu,- ne može da se seti,- sumnjamo da pri padu nije povredila i koleno ili tetive ili to skupa, ne znamo šta dalje da preduzmemo,-da li rentgen kolena i ultra zvuk da vidimo da li postoji i takva povreda ili je nešto drugo u pitanju. ? Kada su stavili gips, relki su da koleno mora da bude blago savijeno, i da podmetnemo manji jastuk,- što smo i uradili,- pa je to mozda što je sve vreme koleno bilo u tom položaju,- pa mu treba vremena da se malo razradi ? Vežba svaki dan i prilično je očvrsla,. masiram koleno i celu nogu, ona bi što pre da ustane jer već neko duže vreme može da sedi, pomažem sve što mogu,-ali imamo taj problem. Do skora je u tim god. svuda išla po gradu, pa sve to teško može da prihvati, kao i to da če noga biti kraća 2- 3 cm,- ali, bar da je osposobimo da sama ode do toaleta i da se kreće po kući, sigurno da to ne može tako skoro,- ne znamo ni koliko dugo traje oporavak posle ovakve povrede. Molim Vas odgovorite nam,što pre možete, svaki vaš savet bi nam mnogo značio.
Pre nedelju dana sam pala sa merdevina na zemlju na stranu desnu i slomila butnu kost i napuklo koleno,dg.Fractura partis distalis fermoris I dex non dialocata. Već 7 dana mirujem i stavljena mi je tutor longeta, s tim da u utorak idem na kontrolu i snimanje, zbog kolena koje je i prošle godine bilo slomljeno i dva preloma Tibie. Doktor predlaže operaciju, ali se jako bojim i nisam za plastiku. Imam 60 godina. Imala sam bolove uzimala lekove i Fraxiparin svaki dan primam. Sada me ne boli, imala temperaturu 2dana 37,4. Sada na kontroli će biti konsultacija. Da li može bez operacije?
Vaš komentar nam je veoma dragocen, molimo upišite ga ovde
Lečenje